Холестерин — это жироподобное вещество, которое образуется в печени и поступает в наш организм с некоторыми продуктами питания. Холестерин, проще говоря, жир (липиды), поступая в наш организм, может откладываться в стенке сосудов, разрастаться там, со временем приводить к сужению просвета сосуда и вызывать нарушение кровообращения.
Почему высокий холестерин опасен для жизни?
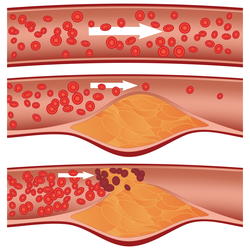
Сам по себе повышенный холестерин не вызывает никаких симптомов, поэтому многие люди даже не подозревают о том, что у них в крови повышен уровень холестерина. Избыток холестерина откладывается в стенках сосудов и приводит к образованию жировых отложений (атеросклеротических бляшек), которые суживают просвет сосуда — так развивается атеросклероз.
По мере своего роста, бляшка перекрывает просвет сосуда и препятствует нормальному кровотоку в сосуде. При этом нарушается доставка кислорода и питательных веществ в ткань, что приводит к её отмиранию.
Возможные заболевания и состояния при частичной или полной закупорке сосудов
- Ишемическая болезнь сердца (нарушение кровообращения за счет атеросклероза сосудов):
- Стенокардия (сердечные приступы);
- Инфаркт миокарда (отмирание участка сердечной мышцы);
- Нарушения ритма сердца (аритмии);
- Инсульт (нарушение кровообращения в головном мозге);
- Артериальная гипертензия (систематическое повышение артериального давления);
- Расслоение аневризмы аорты (расслоение, с последующим разрывом самого крупного кровеносного сосуда в организме);
- Инфаркт почки (отмирание участка почки);
- Тромбоз сосудов кишечника (нарушение кровообращения в сосудах кишечника, часто приводящее к смерти);
- Тромбоз сосудов конечностей (резкое нарушение кровообращения в конечности, ведущее к ампутации).
Факторы, способствующие развитию атеросклероза
Генетический фактор. Это случаи сердечно—сосудистых заболеваний, атеросклероза и гипертонии у ближайших родственников (у родителей), но это не означает, что Вы должны тоже непременно заболеть. В то же время, Вы относитесь к группе высокого риска развития болезни, поэтому нужно следить за устранением других возможных факторов риска.
Пол и возраст. Начиная с 35 лет у мужчин чаще увеличивается риск атеросклероза и его осложнений. Возраст от 35 до 50 лет для мужчин самый опасный. Для женщин этот возраст начинается с 50 лет, так как до наступления менопаузы их защищают женские половые гормоны — эстрогены.
Психологические особенности и стресс. Основную группу риска составляют люди не устойчивые к стрессам.
Из-за хронического психического и эмоционального перенапряжения, люди в 4 раза чаще заболевают сердечно–сосудистыми заболеваниями, чем те, кто не восприимчив к стрессовым ситуациям.Артериальная гипертензия. Длительное повышение артериального давления до высоких цифр, при отсутствии профилактических и лечебных мероприятий, увеличивает риск развития атеросклероза, стенокардии и инфаркта миокарда (частых проявлений ИБС) и, следовательно, ускоряется скорость кровотока и повышается риск тромбообразования. Повышение артериального давления травмирует внутреннюю оболочку (стенку) артерии, при этом образуются микро трещинки, которые и являются удобным местом для отложения холестерина.
Курение. Никотин вызывает спазм сосудов и провоцирует развитие стенокардии, инфаркта и инсульта. Вызывает кислородное голодание органов и тканей организма, что провоцирует повышение уровня холестерина в крови и отложение его в сосудистой стенке.
Алкоголь. Спиртные напитки, при чрезмерном употреблении, увеличивают объемы сердца, что ведет к снижению его сократительной способности и развитию сердечной недостаточности.
Избыточный вес и ожирение. Лишний вес увеличивает нагрузку на сердце, нарушает жировой обмен и повышает вязкость крови. Увеличение объемов талии прямо пропорционально развитию атеросклероза, для женщин талия больше 80 см, для мужчин более 94 см, повышает риск развития атеросклероза.
Сахарный диабет (нарушение углеводного обмена). При этом поражаются как мелкие, так и крупные сосуды, что приводит к быстрейшему развитию атеросклероза. У людей страдающих диабетом заболевание атеросклерозом и ИБС возникает чаще, раньше и протекает более тяжело, чем у людей, не страдающих сахарным диабетом.
Обмен углеводов (глюкозы) и их утилизация в тканях регулируются гормонами, в первую очередь — инсулином. Повышенная продукция инсулина в организме приводит к задержке жиров в сосудистой стенке, что способствует образованию атеросклеротических бляшек.
Какой бывает холестерин?
Поступая в наш организм из пищи, холестерин проникает в кровь, где превращается в сывороточный холестерин, который в свою очередь делится на «хороший» и «плохой» холестерин.
«Хороший» холестерин образует жиры (липопротеиды высокой плотности или ЛПВП), которые помогают организму и очищают артерии. «Плохой» холестерин образует жиры (липопротеиды низкой плотности или ЛПНП), которые при малейшем избытке начинают вредить и засорять наши сосуды, вызывая развитие атеросклероза.
«Плохой» холестерин упорно стремиться сделать нас инвалидами, причем на всю оставшуюся жизнь!
Нарушение равновесия между «хорошим» и «плохим» холестерином приводит к нарушению жирового обмена, который называется дислипидемия. Повышение именно «плохого» холестерина лежит в основе атеросклероза.
Однако есть холестерин, который необходим для человека. Он входит в состав мембран клеток и служит строительным материалом для клеток различных органов нашего организма. Холестерин используется для выработки гормонов; желчных кислот, необходимых для пищеварения и для синтеза (выработки) витамина «D».
Для этого нужен совсем небольшой уровень холестерина (50 мг/дл). Именно с таким уровнем холестерина и рождается человек.
Но, неправильное питание, малоподвижный образ жизни, ожирение, курение и стрессы, делают свое черное дело и уже к 25 годам в сосудах практически здоровых молодых людей, появляется избыточный холестерин, а к 40 годам формируются атеросклеротические бляшки — развивается атеросклероз.
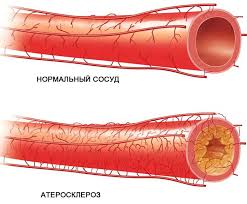
Что такое атеросклеротическая бляшка?
Атеросклероз — это хроническое и прогрессирующее заболевание сосудов, которое характеризуется отложением холестерина в стенке сосуда в виде атеросклеротической бляшки, приводящее к его сужению и нарушению кровообращения.
Суть самого атеросклероза в том, что во внутренней стенке сосудов, которая в норме гладкая, появляются налипания жира (холестерина). Сосуды постепенно теряют свою эластичность, их стенки твердеют, в них продолжают откладываться жирные вещества, в результате чего формируется атеросклеротическая бляшка (смесь жира). Она похожа на комок слипшейся каши.
Как можно диагностировать атеросклероз сосудов на ранних стадиях?
Липидограмма — самый простой способ, который проверяет уровень холестерина и его фракции. Каждый человек, начиная с 25 лет, должен проверять уровень холестерина в крови каждый год! Липидограмма предоставляет развернутый анализ крови на холестерин, определяет уровень «хорошего» (ЛПВП) и «плохого» (ЛПНП), ибо последний является показателем склонности к атеросклерозу.
- ЭКГ (электрокардиограмма) — метод исследования сердца, который позволяет обнаружить:
- увеличение размеров сердца;
- ишемию миокарда (участки плохого кровоснабжения сердечной мышцы);
- ритм сердца и его нарушения (аритмии);
- выявить следы (рубцы) на сердце от перенесенных ранее инфарктов миокарда.
ЭХОКГ (электрокардиография) или УЗИ сердца — этот метод дает возможность увидеть изменённые атеросклерозом артерии, снижение сократительной способности миокарда; получить представление о размерах полостей сердца. Это УЗИ исследование кровотока в сосудах с помощью специального датчика, который фиксирует состояние кровотока и напряжение сосудов. При этом обследуют сонные и мозговые артерии.
Общий холестерин должен быть меньше 5,0 ммоль/литр у здоровых людей и меньше 4,5 ммоль/литр у пациентов с сердечно-сосудистыми заболеваниями.
Чтобы быть здоровым нужно стремиться к снижению уровня «плохого» и повышению уровня «хорошего» холестерина!
Лечение заболеваний сердечно-сосудистой системы
Лечение требует наблюдения у кардиолога, тщательного обследования, назначения соответствующего лечения и последующего контроля за проводимой терапией.
Лечение холестерин-снижающими препаратами назначает только врач, поскольку они отличаются друг от друга по выраженности эффекта и стоимости. Правильно будет, если врач с пациентом придут к выбору препарата вместе, учитывая качество и цену лекарственного средства.
Лечебное питание должно стать обязательной частью вашей жизни, иначе с повышенным холестерином Вы не расстанетесь никогда!
Статины являются основными препаратами для снижения холестерина в крови, они блокируют образование холестерина в печени. Принимаются в дозе 10 мг, 20 мг, 40 мг и максимальная доза 80 мг/сутки. Принимать их нужно вечером, ибо в это время наибольшая выработка холестерина в печени.
К ним относятся: Ловастатин, Правастатин, Симвастатин, Флувастатин, Аторвастатин, Разувастатин и т.д.
Субъективные выводы о безопасности и эффективности препарата для индивидуального больного делает только лечащий врач. Какие статины лучше принимать окончательно решается с учетом состояния и хронических болезней пациента. Для определения схемы приема препарата нужно грамотно назначить оптимальную дозу, регулярно изучать анализы печеночных ферментов и биохимический анализ крови, корректируя в дальнейшем дозы по их результатам.

